विषयसूची
हिस्टेरोस्कोपी एक न्यूनतम आक्रामक स्त्री रोग संबंधी प्रक्रिया है जो डॉक्टरों को हिस्टेरोस्कोप नामक एक विशेष उपकरण का उपयोग करके गर्भाशय के अंदर देखने की अनुमति देती है। इसका उपयोग असामान्य रक्तस्राव, फाइब्रॉएड, आसंजनों और पॉलीप्स जैसी अंतर्गर्भाशयी स्थितियों के निदान और सर्जिकल हिस्टेरोस्कोपी के लिए किया जाता है, जिसमें पेट में चीरा नहीं लगाया जाता है और आमतौर पर तेजी से रिकवरी होती है।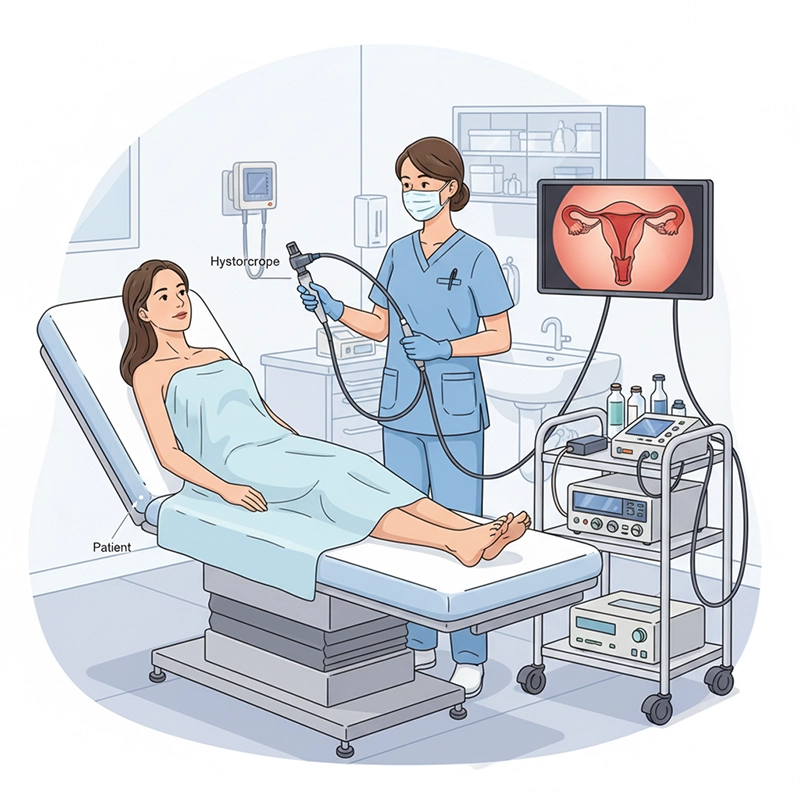
हिस्टेरोस्कोपी गर्भाशय गुहा की एक एंडोस्कोपिक जाँच है जो गर्भाशय ग्रीवा में हिस्टेरोस्कोप डालकर की जाती है। यह एंडोमेट्रियम के प्रत्यक्ष दृश्य को सक्षम बनाता है जिससे उन अंतर्गर्भाशयी असामान्यताओं की पहचान की जा सकती है और, आवश्यकता पड़ने पर, उनका उपचार किया जा सकता है जो अल्ट्रासाउंड या एमआरआई द्वारा पूरी तरह से पहचानी नहीं जा सकतीं।
डायग्नोस्टिक हिस्टेरोस्कोपी: असामान्य गर्भाशय रक्तस्राव, बांझपन, या संदिग्ध विकृति की जांच के लिए दृश्य मूल्यांकन।
सर्जिकल हिस्टेरोस्कोपी (ऑपरेटिव हिस्टेरोस्कोपी): पॉलीप्स, फाइब्रॉएड या आसंजनों को हटाने या गर्भाशय सेप्टम को ठीक करने के लिए लघु उपकरणों का उपयोग करके दृश्य और उपचार।
चूंकि यह पद्धति ट्रांस-सर्वाइकल है, इसलिए हिस्टेरोस्कोपी से पेट में चीरा लगाने से बचा जा सकता है, रिकवरी का समय कम हो जाता है, तथा खुली प्रक्रियाओं की तुलना में प्रजनन क्षमता को संरक्षित किया जा सकता है।
हिस्टेरोस्कोप एक पतला, ट्यूबनुमा उपकरण है जिसमें एक ऑप्टिकल या डिजिटल कैमरा और एक प्रकाश स्रोत होता है जो वास्तविक समय मार्गदर्शन के लिए छवियों को मॉनिटर पर भेजता है।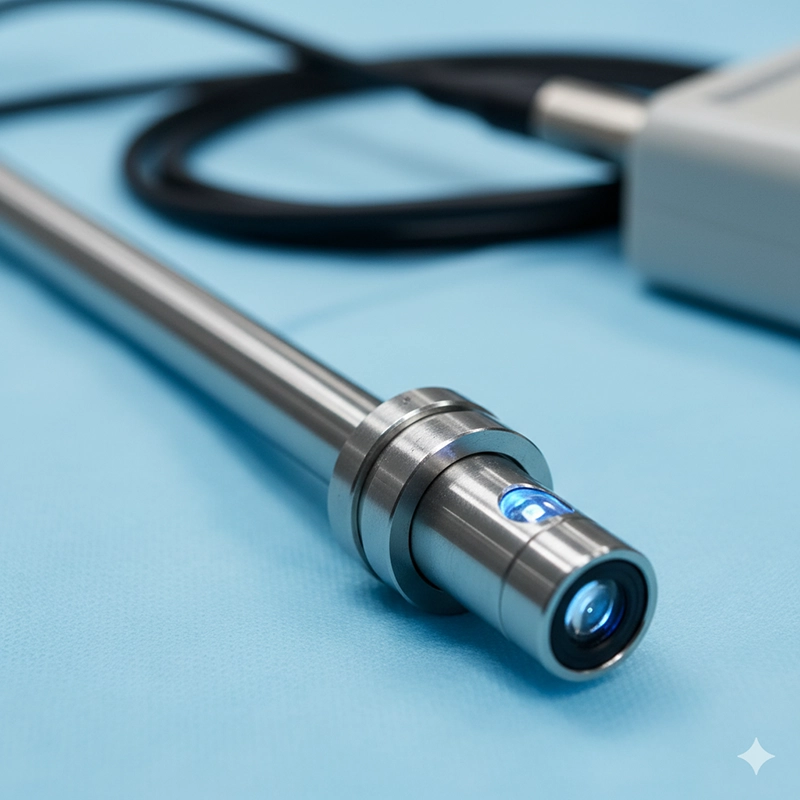
प्रत्यक्ष दृश्य के लिए ऑप्टिकल लेंस या डिजिटल कैमरा
रोशनी के लिए उच्च-तीव्रता वाला प्रकाश स्रोत
उपकरणों (कैंची, ग्रैस्पर, मोरसेलेटर्स) के लिए कार्य चैनल
गर्भाशय गुहा का विस्तार करने के लिए CO₂ या खारा का उपयोग करके विस्तार प्रणाली
कठोर हिस्टेरोस्कोप: उच्च परिभाषा इमेजिंग; आमतौर पर ऑपरेटिव/सर्जिकल हिस्टेरोस्कोपी के लिए उपयोग किया जाता है।
लचीले हिस्टेरोस्कोप: अधिक आरामदायक; आमतौर पर नैदानिक हिस्टेरोस्कोपी के लिए।
मिनी-हिस्टेरोस्कोप: न्यूनतम एनेस्थीसिया के साथ कार्यालय-आधारित प्रक्रियाओं के लिए उपयुक्त छोटे व्यास के स्कोप।
असामान्य गर्भाशय रक्तस्राव (एयूबी): भारी या अनियमित रक्तस्राव का मूल्यांकन; पॉलिप्स, फाइब्रॉएड या हाइपरप्लासिया का पता लगाना।
बांझपन मूल्यांकन: पॉलिप्स, आसंजनों या सेप्टा की पहचान जो गर्भधारण में बाधा डाल सकते हैं।
बार-बार गर्भावस्था का नुकसान: जन्मजात विसंगतियों या निशान का पता लगाना।
गर्भाशय फाइब्रॉएड और एंडोमेट्रियल पॉलीप्स: हिस्टेरोस्कोपी पॉलीपेक्टॉमी या मायोमेक्टॉमी की योजना बनाना।
अंतर्गर्भाशयी आसंजन (एशरमैन सिंड्रोम): गुहा को पुनर्स्थापित करने के लिए हिस्टेरोस्कोपिक आसंजन।
विदेशी वस्तु को हटाना: अवशिष्ट आईयूडी या अन्य अंतर्गर्भाशयी सामग्री की निर्देशित पुनर्प्राप्ति।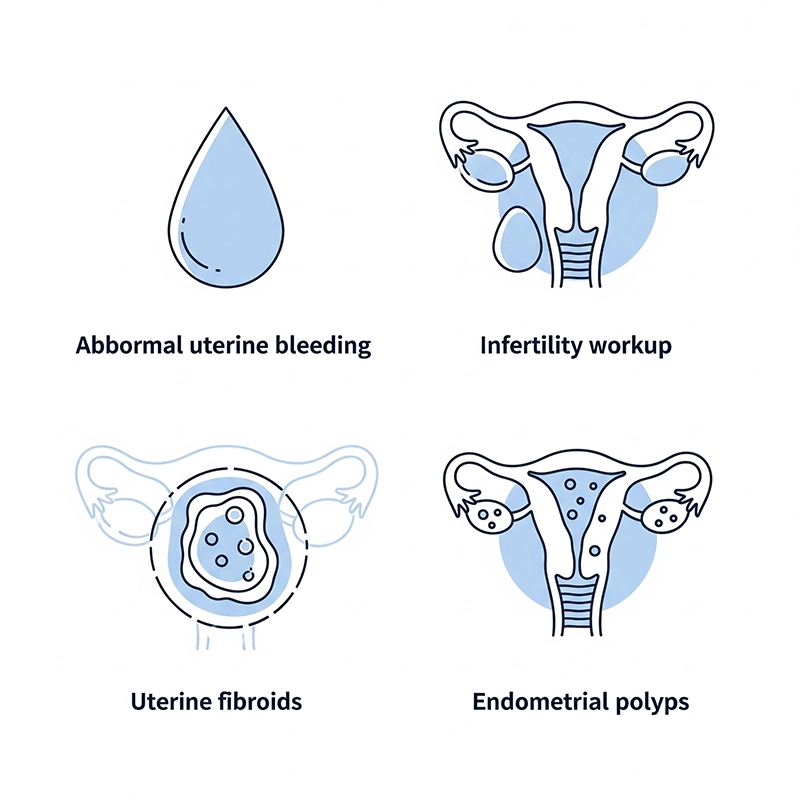
निदानात्मक बनाम शल्यक्रिया मामलों के लिए अनुक्रम थोड़ा भिन्न होता है, लेकिन सुरक्षा और परिशुद्धता बनाए रखने के लिए प्रमुख चरण सुसंगत होते हैं।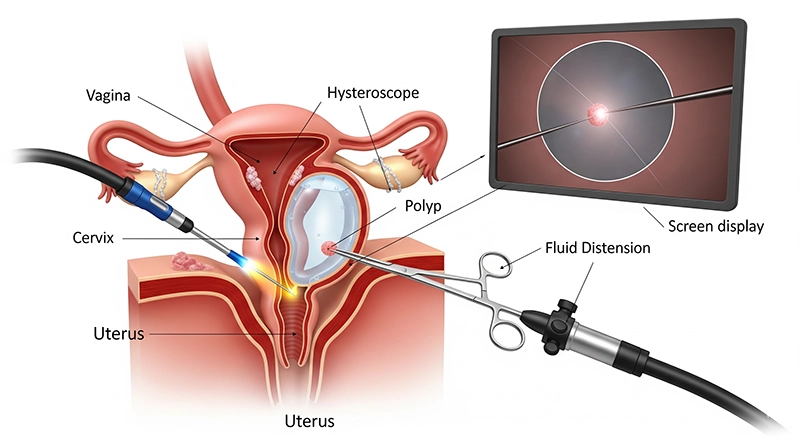
इतिहास और परीक्षा: मासिक धर्म पैटर्न, पूर्व सर्जरी, जोखिम कारक
इमेजिंग: संकेत मिलने पर अल्ट्रासाउंड या एमआरआई
सूचित सहमति और विकल्पों पर चर्चा
डायग्नोस्टिक हिस्टेरोस्कोपी: अक्सर कार्यालय-आधारित, बहुत कम या बिना एनेस्थीसिया के
ऑपरेटिव हिस्टेरोस्कोपी: जटिलता के आधार पर स्थानीय, क्षेत्रीय या सामान्य संज्ञाहरण
आवश्यकतानुसार ग्रीवा की तैयारी या फैलाव
गर्भाशय गुहा को फैलाने के लिए CO₂ या खारा घोल डालना
गर्भाशय ग्रीवा के माध्यम से हिस्टेरोस्कोप को सावधानीपूर्वक डालना
मॉनिटर पर एंडोमेट्रियल गुहा का व्यवस्थित दृश्य
स्कोप से गुजरने वाले उपकरणों का उपयोग करके पहचानी गई विकृति का उपचार
जब हिस्टेरोस्कोपी को डाइलेशन और क्यूरेटेज (डी एंड सी) के साथ जोड़ा जाता है, तो इसे हिस्टेरोस्कोपी डी एंड सी कहा जाता है। गर्भाशय ग्रीवा को फैलाया जाता है और एंडोमेट्रियल ऊतक को प्रत्यक्ष दृश्य के तहत हटाया जाता है, जिससे ब्लाइंड क्यूरेटेज की तुलना में सटीकता बेहतर होती है।
यदि एक ही सत्र के दौरान एंडोमेट्रियल पॉलीप्स को हटा दिया जाता है, तो इस प्रक्रिया को हिस्टेरोस्कोपी डी एंड सी पॉलीपेक्टॉमी कहा जाता है। इस पद्धति से एक ही मुलाक़ात में लक्षित नमूनाकरण और उपचार संभव हो जाता है।
हिस्टेरोस्कोपी एक एकल तकनीक नहीं है, बल्कि एक ऐसा प्लेटफ़ॉर्म है जो कई लक्षित प्रक्रियाओं को संभव बनाता है। मरीज़ की स्थिति के आधार पर, डॉक्टर हिस्टेरोस्कोपिक उपचारों की एक विस्तृत श्रृंखला में से चुन सकते हैं। सबसे आम हैं:
इस प्रक्रिया में हिस्टेरोस्कोपिक विज़ुअलाइज़ेशन को डाइलेशन और क्यूरेटेज के साथ जोड़ा जाता है। यह अक्सर उन महिलाओं के लिए किया जाता है जिन्हें असामान्य गर्भाशय रक्तस्राव होता है या जब कैंसर की संभावना को दूर करने के लिए ऊतक का नमूना लेना आवश्यक होता है। हिस्टेरोस्कोप द्वारा प्रदान किया गया मार्गदर्शन इस विधि को पारंपरिक ब्लाइंड क्यूरेटेज की तुलना में अधिक सुरक्षित और सटीक बनाता है।
एंडोमेट्रियल पॉलीप्स गर्भाशय की परत में सौम्य अतिवृद्धि हैं जो भारी रक्तस्राव या बांझपन का कारण बन सकती हैं। हिस्टेरोस्कोपिक पॉलीपेक्टॉमी में पॉलीप को सीधे देखना और सर्जिकल कैंची, इलेक्ट्रोसर्जिकल लूप या टिशू मोरसेलेटर्स का उपयोग करके उसे हटाना शामिल है। चूँकि यह प्रक्रिया न्यूनतम आक्रामक होती है, इसलिए अधिकांश रोगी जल्दी ठीक हो जाते हैं और लक्षणों में तत्काल सुधार का अनुभव करते हैं।
कुछ मामलों में, ऊतक नमूनाकरण और पॉलीप निष्कासन दोनों एक साथ किए जाते हैं। यह संयुक्त दृष्टिकोण अंतर्निहित विकृति का उपचार करते हुए गर्भाशय गुहा का व्यापक मूल्यांकन सुनिश्चित करता है।
सबम्यूकोसल फाइब्रॉएड गैर-कैंसरकारी वृद्धियाँ होती हैं जो गर्भाशय गुहा में फैल जाती हैं। हिस्टेरोस्कोपिक मायोमेक्टोमी से पेट में चीरा लगाए बिना इन्हें हटाया जा सकता है। विशेष रिसेक्टोस्कोप या मोरसेलेटर का उपयोग फाइब्रॉएड ऊतक को शेव या काटने के लिए किया जाता है, जिससे गर्भाशय सुरक्षित रहता है और प्रजनन क्षमता बनी रहती है।
गर्भाशय पट एक जन्मजात विसंगति है जिसमें एक रेशेदार दीवार गर्भाशय गुहा को विभाजित करती है, जो अक्सर बांझपन और बार-बार गर्भपात से जुड़ी होती है। हिस्टेरोस्कोपिक पट उच्छेदन में प्रत्यक्ष दृश्य के तहत पट को काटना, गुहा के सामान्य आकार को बहाल करना और गर्भावस्था के परिणामों में सुधार करना शामिल है।
अंतर्गर्भाशयी आसंजनों, जिन्हें एशरमैन सिंड्रोम भी कहा जाता है, संक्रमण या गर्भाशय की सर्जरी के बाद बन सकते हैं। हिस्टेरोस्कोपिक एडहेसिओलिसिस में बारीक कैंची या ऊर्जा-आधारित उपकरणों का उपयोग करके निशान ऊतक को सावधानीपूर्वक अलग किया जाता है, जिससे गर्भाशय गुहा को पुनर्स्थापित किया जाता है और मासिक धर्म प्रवाह और प्रजनन क्षमता में सुधार होता है।
भारी मासिक धर्म रक्तस्राव वाली महिलाओं के लिए, जो भविष्य में प्रजनन क्षमता नहीं चाहतीं, हिस्टेरोस्कोपिक एंडोमेट्रियल एब्लेशन गर्भाशय की परत को नष्ट या हटा देता है। इसके लिए कई तकनीकें उपलब्ध हैं, जिनमें थर्मल एनर्जी, रेडियोफ्रीक्वेंसी और रिसेक्शन शामिल हैं।
खुली सर्जरी के विपरीत, हिस्टेरोस्कोपी में पेट में चीरा लगाने की ज़रूरत नहीं पड़ती। हिस्टेरोस्कोप प्राकृतिक रूप से गर्भाशय ग्रीवा से होकर गुजरता है, जिससे आघात कम होता है और व्यापक रिकवरी की ज़रूरत भी कम होती है।
डायग्नोस्टिक हिस्टेरोस्कोपी करवाने वाले ज़्यादातर मरीज़ कुछ ही घंटों में सामान्य गतिविधियों में वापस आ सकते हैं। यहाँ तक कि पारंपरिक सर्जरी की तुलना में ऑपरेटिव हिस्टेरोस्कोपी में भी आमतौर पर थोड़े समय के लिए ही रिकवरी की ज़रूरत होती है।
चूँकि गर्भाशय तक बिना बड़े चीरे के पहुँचा जाता है, इसलिए संक्रमण, निशान और ऑपरेशन के बाद दर्द का जोखिम कम होता है। अस्पताल में रुकना अक्सर अनावश्यक होता है, जिससे जोखिम और लागत और भी कम हो जाती है।
सर्जिकल हिस्टेरोस्कोपी का एक सबसे बड़ा फ़ायदा यह है कि यह अंतर्गर्भाशयी समस्याओं को ठीक करने के साथ-साथ प्रजनन क्षमता को भी बनाए रखता है या बढ़ा भी सकता है। गर्भधारण की इच्छुक महिलाओं के लिए, यह अधिक आक्रामक सर्जरी की तुलना में एक निर्णायक कारक है।
पारंपरिक क्यूरेटेज जैसी अंधी प्रक्रियाओं में अक्सर स्थानीयकृत घावों की पहचान नहीं हो पाती। हिस्टेरोस्कोपी वास्तविक समय में दृश्य प्रदान करती है, जिससे यह सुनिश्चित होता है कि पॉलीप्स, फाइब्रॉएड और आसंजनों जैसी असामान्यताओं की सटीक पहचान और उपचार किया जा सके।
साधारण पॉलीप हटाने से लेकर जटिल मायोमेक्टॉमी या सेप्टम रिसेक्शन तक, हिस्टेरोस्कोपी को कई तरह के नैदानिक संकेतों के लिए अनुकूलित किया जा सकता है। यह लचीलापन इसे स्त्री रोग संबंधी अभ्यास में सबसे मूल्यवान उपकरणों में से एक बनाता है।
गर्भाशय की दीवार में आकस्मिक छिद्रण, सम्मिलन या शल्य चिकित्सा के दौरान हो सकता है। हालाँकि अधिकांश मामले बिना किसी बड़े परिणाम के ठीक हो जाते हैं, लेकिन गंभीर छिद्रों के लिए शल्य चिकित्सा की आवश्यकता हो सकती है।
हिस्टेरोस्कोपी के बाद कभी-कभी एंडोमेट्राइटिस या पेल्विक संक्रमण हो सकता है। रोगनिरोधी एंटीबायोटिक दवाओं की आमतौर पर ज़रूरत नहीं होती, लेकिन उच्च जोखिम वाले मरीज़ों में इन पर विचार किया जा सकता है।
प्रक्रिया के बाद हल्का रक्तस्राव और धब्बे होना आम बात है। हालांकि दुर्लभ, बड़े फाइब्रॉएड या संवहनी घावों का इलाज करने पर अत्यधिक रक्तस्राव हो सकता है।
जब तरल फैलाव माध्यम का उपयोग किया जाता है, तो रक्तप्रवाह में द्रव के अवशोषित होने का खतरा होता है। द्रव के प्रवेश और निकास की सावधानीपूर्वक निगरानी से हाइपोनेट्रेमिया जैसी जटिलताओं की संभावना कम हो जाती है।
ऐंठन, हल्का रक्तस्राव और पेट में हल्की तकलीफ़ आम लेकिन अस्थायी दुष्प्रभाव हैं। ये आमतौर पर कुछ दिनों में ठीक हो जाते हैं।
अंतर्राष्ट्रीय सुरक्षा दिशानिर्देशों का पालन करके, आधुनिक उपकरणों का उपयोग करके और उचित प्रशिक्षण सुनिश्चित करके, हिस्टेरोस्कोपी के जोखिम को कम किया जा सकता है।
हिस्टेरोस्कोपी की लागत क्षेत्र, प्रक्रिया के प्रकार और देखभाल के माहौल के अनुसार अलग-अलग होती है। मरीजों और अस्पताल खरीदारों के लिए, कीमत इस बात पर निर्भर करती है कि सेवा डायग्नोस्टिक हिस्टेरोस्कोपी है या सर्जिकल हिस्टेरोस्कोपी (जैसे, हिस्टेरोस्कोपी डी एंड सी या हिस्टेरोस्कोपी पॉलीपेक्टॉमी), साथ ही एनेस्थीसिया, सुविधा शुल्क और रिकवरी की ज़रूरतें भी।
संयुक्त राज्य अमेरिका: डायग्नोस्टिक हिस्टेरोस्कोपी की लागत आमतौर पर $1,000-$3,000 तक होती है; हिस्टेरोस्कोपी डी एंड सी या हिस्टेरोस्कोपी पॉलीपेक्टॉमी जैसी ऑपरेटिव प्रक्रियाएं अक्सर $3,000-$5,000 तक होती हैं।
यूरोप: सार्वजनिक प्रणालियाँ अक्सर चिकित्सकीय रूप से आवश्यक प्रक्रियाओं को कवर करती हैं; निजी शुल्क आमतौर पर €800-€2,500 के आसपास होता है।
एशिया-प्रशांत: डायग्नोस्टिक हिस्टेरोस्कोपी आमतौर पर शहर और सुविधा के स्तर के आधार पर लगभग $500-$1,500 में उपलब्ध है।
विकासशील क्षेत्र: पहुंच सीमित हो सकती है; आउटरीच कार्यक्रम और मोबाइल क्लीनिक उपलब्धता का विस्तार कर रहे हैं।
जब असामान्य गर्भाशय रक्तस्राव (एयूबी), बांझपन मूल्यांकन, या संदिग्ध अंतर्गर्भाशयी विकृति के लिए हिस्टेरोस्कोपी की जाती है, तो इसे अक्सर चिकित्सकीय रूप से आवश्यक माना जाता है और इसे कवर किया जा सकता है।
वैकल्पिक या कॉस्मेटिक संकेतों के लिए मरीजों को अधिक खर्च करना पड़ सकता है।
कार्यालय-आधारित हिस्टेरोस्कोपी: इसमें मिनी-हिस्टेरोस्कोप का उपयोग किया जाता है; आमतौर पर इसमें लागत कम होती है, टर्नओवर तेज होता है, तथा निदान संबंधी मामलों या छोटे-मोटे शल्य-क्रिया कार्यों के लिए न्यूनतम या कोई एनेस्थीसिया नहीं दिया जाता है।
अस्पताल-आधारित हिस्टेरोस्कोपी: जटिल सर्जिकल हिस्टेरोस्कोपी (जैसे, बड़े फाइब्रॉएड, व्यापक आसंजन) के लिए पसंद किया जाता है, जिसमें सामान्य संज्ञाहरण, ओआर समय और निगरानी की गई रिकवरी की आवश्यकता होती है।
उपयुक्त मामलों को अस्पताल में भर्ती मरीजों से कार्यालय आधारित व्यवस्थाओं में स्थानांतरित करने से देखभाल की कुल लागत कम हो जाती है और रोगी की कार्यक्षमता बढ़ जाती है।
पुन: प्रयोज्य हिस्टेरोस्कोप, द्रव प्रबंधन और इमेजिंग में निवेश से जटिलता दर और पुनः प्रवेश को कम किया जा सकता है।
उपकरण लागत: उच्च गुणवत्ता वाले हिस्टेरोस्कोप, रिसेक्टोस्कोप और विज़ुअलाइज़ेशन सिस्टम के लिए प्रारंभिक पूंजी की आवश्यकता होती है; डिस्पोजेबल और रखरखाव में आवर्ती लागत जुड़ जाती है।
प्रशिक्षण: सुरक्षित, प्रभावी सर्जिकल हिस्टेरोस्कोपी के लिए विशेष कौशल की आवश्यकता होती है; कम संसाधन वाले वातावरण में सीमित प्रशिक्षण के कारण इसे अपनाना कठिन हो जाता है।
बुनियादी ढांचा: ओ.आर. की उपलब्धता, एनेस्थीसिया सहायता और आपूर्ति श्रृंखला विश्वसनीयता सेवा क्षमता को प्रभावित करती है।
रोगी जागरूकता: कई रोगी इस बात से अनभिज्ञ होते हैं कि हिस्टेरोस्कोपी क्या है या इसके क्या लाभ हैं; शिक्षा से जागरूकता बढ़ती है।
उत्तरी अमेरिका: उच्च स्वीकृति; व्यापक कार्यालय-आधारित हिस्टेरोस्कोपी और उन्नत इमेजिंग।
यूरोप: सार्वजनिक प्रणालियों में व्यापक एकीकरण; यू.के., जर्मनी, इटली और अन्य देशों में कार्यालय हिस्टेरोस्कोपी का मजबूत प्रचलन।
एशिया-प्रशांत: चीन, भारत, दक्षिण कोरिया और दक्षिण-पूर्व एशिया में प्रजनन केंद्रों और निजी अस्पतालों द्वारा तीव्र वृद्धि।
अफ्रीका और लैटिन अमेरिका: असमान पहुंच; सरकारी पहल और एनजीओ साझेदारी सेवाओं का विस्तार कर रही हैं।
हाल के नवाचारों का उद्देश्य नैदानिक हिस्टेरोस्कोपी और सर्जिकल हिस्टेरोस्कोपी को सुरक्षित, तीव्र और अधिक आरामदायक बनाना है, साथ ही दृश्यीकरण और दक्षता में सुधार करना है।
मिनी-हिस्टेरोस्कोप से सामान्य एनेस्थीसिया के बिना निदानात्मक हिस्टेरोस्कोपी और चुनिंदा हस्तक्षेप संभव हो जाता है, जिससे लागत और रिकवरी का समय कम हो जाता है।
एचडी और डिजिटल हिस्टेरोस्कोप स्पष्ट चित्र प्रदान करते हैं, जो हिस्टेरोस्कोपी पॉलीपेक्टॉमी और एडहेसिओलिसिस के लिए पहचान और मार्गदर्शन को बढ़ाते हैं।
स्वचालित अंतर्वाह/बहिर्वाह निगरानी, हिस्टेरोस्कोपिक प्रक्रिया के दौरान द्रव अधिभार जोखिम को कम करके सुरक्षा में सुधार करती है।
उभरते हुए प्लेटफार्म जटिल अंतर्गर्भाशयी उच्छेदन के लिए बेहतर गहराई बोध और उपकरण नियंत्रण प्रदान करते हैं।
एंडोमेट्रियल पॉलीप्स, सबम्यूकोसल फाइब्रॉएड और आसंजनों की वास्तविक समय में पहचान करने के लिए एआई-सहायता प्राप्त छवि विश्लेषण का पता लगाया जा रहा है।
हिस्टेरोस्कोपिक प्रक्रियाओं की प्रभावशीलता और सुरक्षा अंतर्राष्ट्रीय दिशानिर्देशों के सख्त पालन और उन्हें करने वाले विशेषज्ञों की योग्यता पर निर्भर करती है।
व्यावसायिक प्रशिक्षण
हिस्टेरोस्कोपी उन स्त्री रोग विशेषज्ञों द्वारा की जानी चाहिए जिन्हें एंडोस्कोपिक तकनीकों में औपचारिक प्रशिक्षण प्राप्त हो। निरंतर शिक्षा और सिमुलेशन-आधारित अभ्यास जटिलताओं के जोखिम को कम करते हैं और परिणामों में सुधार करते हैं।
साक्ष्य-आधारित प्रोटोकॉल
अमेरिकन कॉलेज ऑफ़ ऑब्सटेट्रिशियन एंड गायनेकोलॉजिस्ट्स (ACOG) और यूरोपियन सोसाइटी फॉर गायनेकोलॉजिकल एंडोस्कोपी (ESGE) जैसे संगठन निदान और शल्य चिकित्सा हिस्टेरोस्कोपी के लिए विस्तृत सुझाव प्रकाशित करते हैं। ये प्रोटोकॉल रोगी चयन, द्रव प्रबंधन और शल्य चिकित्सा सुरक्षा से संबंधित निर्णयों का मार्गदर्शन करते हैं।
गुणवत्ता आश्वासन
जो अस्पताल स्टरलाइज़ेशन, उपकरणों के रखरखाव और निगरानी के सख्त मानकों को लागू करते हैं, वे उच्च सुरक्षा स्तर प्राप्त करते हैं। उन्नत द्रव प्रबंधन प्रणालियाँ और मानकीकृत रिपोर्टिंग प्रक्रियात्मक स्थिरता में सुधार करती हैं।
रोगी-केंद्रित देखभाल
सूचित सहमति, जोखिमों और विकल्पों के बारे में पारदर्शी संचार, और व्यक्तिगत उपचार योजना रोगियों और स्वास्थ्य सेवा प्रदाताओं के बीच विश्वास को मजबूत करती है।
मान्यता प्राप्त दिशानिर्देशों का पालन करने और पेशेवर मानकों को बनाए रखने के कारण, हिस्टेरोस्कोपी को दुनिया भर में अंतर्गर्भाशयी स्थितियों के निदान और उपचार के लिए स्वर्ण मानक माना जाता है।
गर्भाशय-जननांग संबंधी स्थितियों के मूल्यांकन और उपचार के लिए न्यूनतम आक्रामक, अत्यधिक सटीक विधि प्रदान करके, हिस्टेरोस्कोपी ने स्त्री रोग संबंधी अभ्यास में क्रांति ला दी है। डायग्नोस्टिक हिस्टेरोस्कोपी से लेकर डी एंड सी, पॉलीपेक्टॉमी और मायोमेक्टॉमी जैसी उन्नत सर्जिकल हिस्टेरोस्कोपी प्रक्रियाओं तक, यह तकनीक रोगी के परिणामों में सुधार करती है, साथ ही रिकवरी का समय कम करती है और प्रजनन क्षमता को बनाए रखती है।
अस्पतालों और क्लीनिकों के लिए, हिस्टेरोस्कोपिक उपकरणों और कर्मचारियों के प्रशिक्षण में निवेश न केवल एक नैदानिक आवश्यकता है, बल्कि एक रणनीतिक निर्णय भी है जो रोगी देखभाल को बेहतर बनाता है, संसाधनों का अनुकूलन करता है और संस्थागत प्रतिष्ठा को मज़बूत करता है। रोगियों के लिए, हिस्टेरोस्कोपी आश्वासन प्रदान करती है—गर्भाशय के स्वास्थ्य के लिए एक सुरक्षित, सटीक और आधुनिक दृष्टिकोण प्रदान करती है।
जैसे-जैसे मिनी-हिस्टेरोस्कोप, डिजिटल इमेजिंग और एआई-संचालित डायग्नोस्टिक्स के साथ प्रौद्योगिकी आगे बढ़ेगी, हिस्टेरोस्कोपी दुनिया भर में महिलाओं की स्वास्थ्य सेवा की आधारशिला के रूप में विकसित होती रहेगी, जो सटीक निदान और प्रभावी उपचार के बीच की खाई को पाटेगी।
हिस्टेरोस्कोपी का उपयोग गर्भाशय के अंदर की स्थितियों, जैसे असामान्य रक्तस्राव, गर्भाशय पॉलीप्स, फाइब्रॉएड, आसंजनों और जन्मजात विसंगतियों के निदान और उपचार के लिए किया जाता है। यह बांझपन के मूल्यांकन और बार-बार होने वाले गर्भपात के प्रबंधन में भी एक महत्वपूर्ण उपकरण है।
डायग्नोस्टिक हिस्टेरोस्कोपी गर्भाशय गुहा की जांच करने और असामान्यताओं का पता लगाने के लिए की जाती है, जबकि सर्जिकल हिस्टेरोस्कोपी (ऑपरेटिव हिस्टेरोस्कोपी) डॉक्टर को इन असामान्यताओं का इलाज करने की अनुमति देती है, जैसे कि फाइब्रॉएड को हटाना या हिस्टेरोस्कोपी पॉलीपेक्टॉमी करना।
हिस्टेरोस्कोप एक पतला, प्रकाशयुक्त एंडोस्कोपिक उपकरण है जिसे गर्भाशय ग्रीवा के माध्यम से गर्भाशय में डाला जाता है। इसमें एक कैमरा और प्रकाश स्रोत होता है, जिससे गर्भाशय गुहा का सीधा दृश्य देखा जा सकता है और ज़रूरत पड़ने पर शल्य चिकित्सा उपकरणों को निर्देशित किया जा सकता है।
हिस्टेरोस्कोपी डी एंड सी में हिस्टेरोस्कोपिक विज़ुअलाइज़ेशन को डाइलेशन और क्यूरेटेज के साथ जोड़ा जाता है। हिस्टेरोस्कोप एंडोमेट्रियल ऊतक को हटाने में मार्गदर्शन करने में मदद करता है, जिससे यह प्रक्रिया ब्लाइंड क्यूरेटेज की तुलना में अधिक सटीक और सुरक्षित हो जाती है।
डायग्नोस्टिक हिस्टेरोस्कोपी के दौरान ज़्यादातर महिलाओं को हल्की असुविधा का अनुभव होता है। आराम और सुरक्षा सुनिश्चित करने के लिए ऑपरेशन के दौरान स्थानीय, क्षेत्रीय या सामान्य एनेस्थीसिया की आवश्यकता हो सकती है।
कॉपीराइट © 2025.Geekvalue सभी अधिकार सुरक्षित।तकनीकी समर्थन: TiaoQingCMS